Pomieszanie leków i usunięcie niewłaściwych narządów – śmiertelne błędy, o których lekarze nie chcą, żebyś wiedział
Urolog usuwa nerkę niewłaściwemu pacjentowi. Pielęgniarka nieprawidłowo podaje paraliżujący lek, co kończy się śmiercią pacjenta. Neurochirurg operuje niewłaściwą stronę mózgu kobiety.
Tego typu błędy medyczne ranią 1,2 miliona Amerykanów i każdego roku powodują śmierć około 251 000 pacjentów.
Zarówno nieoficjalnie, jak i nieoficjalnie lekarze, których specjalizacje obejmują zarówno praktykę ogólną, jak i medycynę ratunkową, powiedzieli DailyMail.com o niebezpiecznych wpadkach medycznych mających miejsce w murach szpitala, które świadczeniodawcy są skłonni ukrywać lub do których zachęcani są.
Do najczęstszych: przepisywanie niewłaściwych leków i wydawanie leku niewłaściwemu pacjentowi, co powoduje śmierć około 8 000 pacjentów rocznie.
Błędy w prawidłowym wykonaniu badań laboratoryjnych, a także błędy w dokumentach i pisowni, takie jak nieprawidłowe oznakowanie wyników lub diagnoza, to także błędy powszechnie spotykane w szpitalach i prywatnych gabinetach, być może częściej, niż zdają sobie z tego sprawę pacjenci.

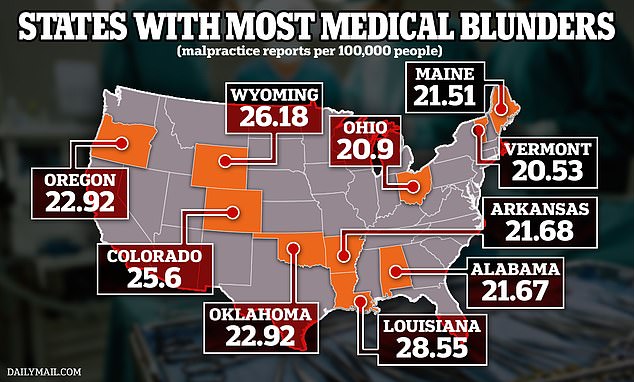
Powyższa mapa przedstawia stany, w których toczy się najwięcej procesów sądowych dotyczących błędów w sztuce lekarskiej
Doktor Andrea Austin, lekarz medycyny ratunkowej z południowej Kalifornii, powiedziała DailyMail.com: „Niektóre z zaobserwowanych przeze mnie błędów miały miejsce [are] zamawianie niewłaściwych leków – i choć ostateczną odpowiedzialność ponosi osoba zamawiająca leki, żaden z tych błędów nie zdarza się w próżni. To szerszy problem systemowy.
„Czasami zleca się niewłaściwe badanie… A w zależności od tego, gdzie pracujemy, czasami od ilości czynników rozpraszających i przerw… Bardzo często zdarza się to na oddziale ratunkowym [to] być przerywane osiem, dziesięć razy w ciągu godziny, gdy próbujesz zamówić leki i testy wysokiego ryzyka.
„Jest to więc sposób na potencjalne zlecanie niewłaściwego badania niewłaściwemu pacjentowi lub niewłaściwemu lekowi”.
W 2022 r. naród szturmem wstrząsnął druzgocącym przypadkiem błędu medycznego, kiedy była pielęgniarka z Centrum Medycznego Vanderbilt, RaDonda Vaught, została skazana za zaniedbanie i zabójstwo na skutek zaniedbania na trzy lata nadzorowanego okresu próbnego.
W grudniu 2017 r. pani Vaught miała podać swojej pacjentce Charlene Murphey dawkę leku Versed, środka uspokajającego, który miał ją uspokoić przed poddaniem się dużemu urządzeniu przypominającemu rezonans magnetyczny, ale zamiast tego 75-latce wstrzyknięto wekuronium, niezwykle silny środek paraliżujący.
Zanim błąd został wykryty, pani Murphey już nie żyła.
Gdy Vanderbilt zgłosił śmierć lekarzowi sądowemunie wspomniał o błędzie, a przyczynę śmierci uznano za „naturalną”.
Pani Vaught przyznała się do swojego błędu, zwracając jednocześnie uwagę na niezliczoną ilość innych czynników, które odegrały rolę w jej śmiertelnym błędzie, w tym na fakt, że wyznaczała nową pielęgniarkę, co ją rozpraszało, nowy system dokumentacji elektronicznej został wdrożony dopiero siedem lat kilka tygodni wcześniej, podczas bardzo trudnego wdrożenia, a zasady podawania leków obowiązywały w zakresie harmonogramu, co powodowało, że jej działania były pośpieszne.
Sprawa stała się protestem dla pielęgniarek, które to utrzymywały ściganie Vaught wywołałoby efekt mrożący w całej dziedzinie opieki zdrowotnejzniechęcając praktyków do przyznawania się do błędów w obawie przed utratą pracy lub karą więzienia.
Linda Aiken, profesor pielęgniarstwa i socjologii na Uniwersytecie Pensylwanii, tak powiedziała o tej sprawie: „Wszyscy są zgodni co do jednego, że wpłynie to negatywnie na zgłaszanie błędów lub sytuacji potencjalnie wypadkowych, co z kolei będzie miało szkodliwy wpływ na bezpieczeństwo.
„Jedynym sposobem, w jaki można naprawdę dowiedzieć się o błędach w tych skomplikowanych systemach, jest powiedzenie ludziom: „Och, prawie podałem zły lek, ponieważ…” Cóż, teraz nikt tego nie powie.
Doktor Drew Remignanti, emerytowany lekarz medycyny ratunkowej w New Hampshire, opisał DailyMail.com moment, w którym błędnie zdiagnozował ślad na rogówce pacjenta jako zadrapanie paznokciem powstałe w wyniku założenia soczewek kontaktowych.
Zadrapania na rogówce są zwykle leczone kroplami antybiotykowymi i goją się stosunkowo szybko.
Jednak dr Remignanti błędnie zdiagnozował pacjenta, który faktycznie miał wrzód na rogówce.
Rok później dr Remignanti otrzymał zawiadomienie, że został pozwany za błąd w sztuce lekarskiej, ponieważ nie zaraził się wówczas infekcją, co później wymagało operacji u innego lekarza i zastąpienia części rogówki tkanką od dawcy .
Doktor Remignanti, który opisał pomyłkę w swojej książce Uzdrawiające połączeniepowiedział: „To jest przykład tak zwanego błędu potwierdzenia, w którym widzi się to, co się spodziewa… Mimo że wada była okrągła i regularna, nie chciałem myśleć dalej niż pierwszy przedstawiony wniosek.
„Powinienem był wiedzieć lepiej i być bardziej dokładny w ocenie i podejmowaniu decyzji”.
W wyniku kolejnego błędu medycznego Doktor Ashish Jha, jako internista praktykujący na Harvardzie, przepisał kiedyś lek niewłaściwemu pacjentowiktórego pomylił z innym.
Powiedział: „To byli moi dwaj pacjenci o bardzo podobnych nazwiskach i właśnie przepisałem lek niewłaściwemu pacjentowi.
„Czułam się okropnie, czułam się niekompetentna, było mi trochę wstyd. Moją pierwszą myślą było nie tylko naprawienie problemu, ale też nikomu o tym nie mówienie.
„Na pewno nie jest to właściwa decyzja, ale musimy zacząć od uznania, że jest to bardzo ludzka reakcja”.

Błędy medyczne ranią 1,2 miliona Amerykanów i każdego roku powodują śmierć około 251 000 pacjentów (zdjęcie stockowe)
Lekarzy twierdzą, że często uczy się ich ukrywania błędów, ponieważ przyznanie się do nich może prowadzić do sporów sądowych ze strony pacjentów lub ich rodzin.
Jednak dr Austin stwierdziła, że to uwydatnia uszkodzenie systemu. Bez przyznania się do błędów lekarz, który je popełnił, prawdopodobnie nie poprawi się i może wydarzyć się więcej.
A ponieważ większość błędów medycznych często nie jest zgłaszana, dokładna skala problemu nie jest znana.
– powiedziała dr Danielle Ofri, internistka ze szpitala Bellevue w Nowym Jorku NPR: „Nie sądzę, że kiedykolwiek dowiemy się, jaka jest liczba, jeśli chodzi o przyczynę śmierci [due to] błąd medyczny, ale nie mały.
Dodała: „Byłoby groźnie, gdyby pod powierzchnią znajdowała się ogromna góra lodowa, w której występują wszystkie przyszłe błędy. Nie wiemy jednak, gdzie one są, więc nie wiemy, dokąd wysłać nasze zasoby, aby je naprawić lub zmniejszyć prawdopodobieństwo ich wystąpienia.
Najobszerniejszym badaniem dotyczącym zdarzeń niepożądanych jest Harvard Medical Practice Study, przegląd ponad 30 000 losowo wybranych pacjentów, którzy zostali wypisani z 51 losowo wybranych szpitali w stanie Nowy Jork w 1984 roku.
Odsetek zdarzeń niepożądanych, które można przypisać błędom, wyniósł 58 procent, a odsetek zdarzeń niepożądanych spowodowanych zaniedbaniem wyniósł 28 procent.
Chociaż większość pacjentów, u których wystąpiły te błędy, była niepełnosprawna przez mniej niż sześć miesięcy, 14 procent zakończyło się śmiercią, a 3 procent spowodowało trwałe kalectwo.
Powikłania po lekach – m.in. reakcje alergiczne, błędy w wydawaniu – były najczęstszym rodzajem zdarzeń niepożądanych (19 proc.), następnie zakażenia ran (14 proc.) i powikłania techniczne podczas operacji (13 proc.), jak urazy odniesione podczas operacji lub krwawienie w jej trakcie lub po niej.
Urazy, takie jak nadmierne krwawienie podczas lub po operacji, infekcja i złamania kości wystąpiło u 3,7 proc hospitalizacji.
Nie opublikowano zbyt wielu innych badań na ten temat, ale a wykazał mniejszy przegląd danych dotyczących 2810 pacjentów ze szpitali na terenie Bostonu z 2023 r około 24 proc doświadczyło co najmniej jednego zdarzenia niepożądanego, takiego jak reakcja alergiczna na leki lub upadki, które zagrażały ich zdrowiu.

Doktor Andrea Austin jest lekarzem medycyny ratunkowej mieszkającym w południowej Kalifornii. Powiedziała DailyMail.com, że błędom można zapobiec, jeśli pracownicy służby zdrowia będą mieli odpowiednie systemy wsparcia
Nierzadko zdarza się, że lekarze błędnie diagnozują pacjentów, szczególnie na stresujących oddziałach ratunkowych.
Badanie opublikowane w ubiegłym roku w czasopiśmie Protokół Jakości i Bezpieczeństwa BMJ wykazało, że każdego roku 795 000 pacjentów umiera lub zostaje trwale niepełnosprawnych z powodu błędnej diagnozy.
Oprócz błędnej diagnozy lekarze mogą zlecić błędne badania lub błędnie spisać wyniki, wprowadzić pacjentów w błąd i stracić lub błędnie zinterpretować wyniki badań.
W międzyczasie mogą wystąpić błędy w leczeniu na dowolnym etapie procesu opieki – zamawianie, wydawanie, administrowanie i monitorowanie.
Chociaż większość błędów w leczeniu nie powoduje obrażeń u pacjenta, te, które powodują, częściej mają miejsce na etapie przepisywania leku – 56 procent – i podawania – 34 procent – w warunkach szpitalnych i są częściej wychwytywane na etapie przepisywania leku.
Lekarze często podają elektroniczną dokumentację medyczną (EHR), dokumentację zawierającą całą historię medyczną pacjenta, w tym szczepienia, operacje i diagnozy, jako źródło błędów medycznych.
Dr Austin twierdzi, że EHR są często rejestrowane przy użyciu przestarzałej technologii. Najczęściej stosowane systemy powstały w latach 80-tych XX wieku i w wielu szpitalach nadal działają programy z tamtego okresu.
Lekarze i pielęgniarki od dawna uważają, że wypełnienie EHR zajmuje zbyt dużo czasu, a przepływ pracy jest zagmatwany i zagmatwany, co zabiera cenny czas na leczenie pacjentów.
W przestarzałych systemach EHR brakuje również wbudowanych elementów sterujących monitorujących lub ostrzegających o błędach w kodowaniu, które mogą oznaczać błędną diagnozę lub wprowadzenie błędnego leku.
Stanowi to szerszy problem systemowy, na którego rozwiązanie szpitale nie przeznaczyły czasu ani zasobów.
Dr Austin powiedział DailyMail.com: „W dzisiejszych czasach nie powinno być powodu, dla którego systemy nie sprawdzałyby, czy pacjentka ma alergię, lub nie ostrzegałyby lekarza o wieku i stanie ciąży pacjentki”.
Dodała: „Błądzić jest rzeczą ludzką. Zatem zawsze, gdy w grę wchodzi człowiek, istnieje obszar czynników ludzkich, który zasadniczo wyjaśnia, dlaczego zdarza się wiele błędów związanych z włosami. Są więc bardzo przewidywalni.
„Jeśli mamy funkcjonujący system i zasadniczo wspieramy lekarzy za pomocą funkcjonującej elektronicznej dokumentacji medycznej, a także odpowiednich kontroli i równowagi, wielu z tych błędów można zapobiec”.